28-02-2018
Os sensíveis ao glúten não são mentirosos e todos podemos desenvolver essa sensibilidade
 A história repete-se. À semelhança da doença celíaca e da fibromialgia quando surgiram, a sensibilidade ao glúten (SGNC) suscita a chacota de uma parte dos profissionais de saúde, intimamente convencidos de que se trata de uma histeria colectiva. Para eles, o facto de centenas de milhares de pessoas se privarem de glúten deve-se à moda e nada mais. E se “estes doentes imaginários” parecem aliviados depois de terem reduzido o seu consumo de glúten, isso resulta forçosamente de um efeito placebo.
A história repete-se. À semelhança da doença celíaca e da fibromialgia quando surgiram, a sensibilidade ao glúten (SGNC) suscita a chacota de uma parte dos profissionais de saúde, intimamente convencidos de que se trata de uma histeria colectiva. Para eles, o facto de centenas de milhares de pessoas se privarem de glúten deve-se à moda e nada mais. E se “estes doentes imaginários” parecem aliviados depois de terem reduzido o seu consumo de glúten, isso resulta forçosamente de um efeito placebo. Conhece este discurso? Já o experienciou? Fique a saber que ele não durará muito mais tempo. Um grupo de investigadores avançou com uma explicação plausível para o fenómeno e o mínimo que se pode dizer é que não tem nada de fictício1. Segure-se, os mecanismos em jogo são por vezes complexos.
A sensibilidade ao glúten, (muito) em breve reconhecida pela comunidade científica?
Tal como acontece com a doença celíaca, as pessoas que se dizem “sensíveis ao glúten” queixam-se de sintomas após a ingestão de alimentos que contêm glúten. Trata-se de uma combinação dos sintomas da síndrome de intestino irritável, incluindo dores abdominais, inchaços, perturbações intestinais (diarreia ou obstipação) e manifestações sistémicas como dores de cabeça, fadiga ou dores musculares.
Mas, contrariamente à doença celíaca, não se verifica degradação da parede intestinal, nem anticorpos dirigidos contra as moléculas de glúten. Deve então concluir-se que a doença não existe? Este é um debate apaixonante no seio da comunidade científica. E enquanto alguns investigadores preferem verificar se as vantagens de uma cura sem glúten não estão associadas a um efeito placebo, outros tentam descobrir os mecanismos potenciais.
Uma equipa de cientistas acaba justamente de formular uma explicação do fenómeno que vai dar que falar1. Segundo eles, a sensibilidade ao glúten não celíaca que afecta mais de 15% da população resulta da combinação de dois mecanismos.
1) Um desequilíbrio do microbiota intestinal
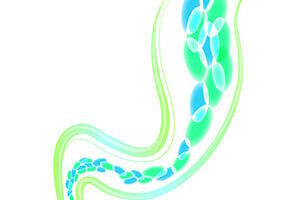
Nos últimos anos apercebemo-nos com estupefacção que o microbiota intestinal – ou seja, o conjunto das bactérias que vivem em harmonia com o nosso organismo – desempenha um papel muito mais importante na nossa saúde do que se pensava.
No intestino, por exemplo, apercebemo-nos que existem bactérias que produzem ácidos gordos de cadeia curta (AGCC), nomeadamente butirato – um nutriente que actua no crescimento e na renovação das células da mucosa cólica. Sem este precioso nutriente, as células do cólon definham e deixam de produzir uma quantidade suficiente de muco, a camada protectora que constitui uma barreira física contra os microrganismos e as substâncias nocivas2.
É o que acontece verosimilmente às pessoas “sensíveis ao glúten”. Parece que no caso dessas pessoas, as bactérias produtoras de butirato (que pertence geralmente ao phylum Firmicutes3) estão em dificuldades e não conseguem manter os níveis de butirato adequados. Quer por serem em número insuficiente, quer devido a uma falha dos seus aliados, as bactérias do género Bifidobacteria. Estas fornecem-lhes acetato e lactato, que as primeiras convertem depois em butirato4. Se estas bifidobactérias se tornam raras, as produtoras de butirato irão também tornar-se raras pois a harmonia é precária.
A penúria de butirato e de muco daí resultante propicia o contacto entre as células intestinais e os antigenes microbianos. E, acima de tudo, desregula um dos mecanismos fundamentais da barreira intestinal: a translocação bacteriana5-6. Trata-se da passagem de bactérias de origem digestiva através da barreira da mucosa intestinal para os gânglios mesentéricos, o sangue e os órgãos distantes.
Numa situação normal, esta passagem é impossibilitada por vários mecanismos, como a fosfatase alcalina intestinal (FAI), uma enzima que impede a adesão das bactérias patogénicas às células intestinais7. Mas o butirato é precisamente um inductor da expressão da FAI8: quando a sua quantidadea diminui, leva a actividade da FAI consigo na queda e desencadeia a permeabilidade da barreira intestinal.
2) Uma alimentação rica em glúten e em ATIs
Há já algum tempo que os investigadores suspeitam do envolvimento de outras proteínas além do glúten (mas presentes nos mesmos alimentos) na sensibilidade ao glúten não celíaca; os inibidores da amilase-tripsina (ATIs) 9-11.
Trata-se de compostos proteicos que protegem as plantas dos parasitas e dos agentes nocivos inibindo as enzimas digestivas e que, por conseguinte, resistem também à degradação proteolítica do ser humano. Por outras palavras, tal como a gliadina e a glutenina (que formam o glúten), estes compostos têm uma digestibilidade muito fraca e mantêm-se praticamente intactos à saída do intestino.
E o verdadeiro problema é que estes compostos assumem um lugar cada vez mais relevante na nossa alimentação; ao seleccionar variedades de cereais cada vez mais resistentes aos agentes nocivos, o ser humano aumentou artificialmente o seu teor em ATIs12. Quando comemos alimentos ricos em glúten como o pão ou as massas, ingerimos também ATIs.
Numa situação normal, o afluxo destas substâncias bastante pouco usuais para o ser humano não apresenta perigo para as células intestinais, protegidas pelo muco e por mecanismos desintoxicantes complexos. Mas em caso de desequilíbrio do microbiota, estes escudos esbatem-se e permitem que os ATIs se aproximem da mucosa com toda a impunidade13. Aí, suspeita-se fortemente que se liguem a receptores14-15 situados nas membranas dos enterócidos, os receptores TLR4 normalmente encarregados de bloquear moléculas tóxicas ou pertencentes a bactérias patogénicas. É esta fixação que provocaria uma inflamação intestinal, com a libertação de citocinas (IL-1β e TNFα), mas também uma subida da permeabilidade intestinal16.
E não é tudo, pois uma vez do outro lado, além da barreira intestinal, têm tendência para se ligar aos mesmos receptores presentes nas outras células17 e para amplificar as respostas inflamatórias já iniciadas noutro local do organismo. Isto explicaria os sintomas extra-intestinais (como a fadiga, as dores ou as perturbações dos estados de humor) e a rapidez com que se seguem à ingestão de alimentos ricos em glúten e em ATIs.
Se nada for feito, instala-se um círculo vicioso pois a inflamação crónica contribui para tornar ineficaz a fosfatase alcalina intestinal (FAI), o que propicia a multiplicação das bactérias patogénicas no intestino.
A boa notícia é que se esta hipótese avançada pelos investigadores estiver certa, a sensibilidade ao glúten não celíaca (que poderíamos aliás chamar “sensibilidade ao glúten e aos ATIs induzida por disbiose”) cura-se. Não teria causas genéticas, contrariamente à doença celíaca.
Para se ver livre dela, deve-se dar prioridade a um retorno ao equilíbrio do microbiota intestinal. Eis os conselhos decorrentes das conclusões dos investigadores e que permitiriam curar a “sensibilidade ao glúten”:
- Restabelecer os níveis adequados de butirato, de forma directa ou indirecta tomando um suplemento com concentrados ricos em bifidobactérias que propiciam a sua produção.
- Aumentar o consumo de fibras alimentares que são indispensáveis ao desenvolvimento das bactérias produtoras de butirato (ou escolher suplementos naturais concentrados em fibras).
- Evitar os alimentos ricos em glúten e em ATIs, enquanto se dá tempo para recuperar um melhor equilíbrio da flora intestinal, ou propiciar a sua digestão tomando um suplemento com enzimas capazes de degradar as proteínas do trigo (como as incluídas em Glutalytic®).
- Evitar os produtos transformados “sem glúten” que – segundo um estudo publicado no Journal of Human Nutrition and Dietetics – têm mais gordura, mais açúcares, mais sal e são menos ricos em fibras do que os seus equivalentes tradicionais!
- Romper com as dietas ricas em gorduras (saturadas e trans) e em proteínas animais que aumentam os sais biliares, propiciam o desenvolvimento das bactérias patogénicas e acentuam a translocação intestinal18-19.
Referências
1. Leccioli V, Oliveri M & al. A New Proposal for the Pathogenic Mechanism of Non-Coeliac/Non-Allergic Gluten/Wheat Sensitivity: Piecing Together the Puzzle of Recent Scientific Evidence. Nutrients 2017, 9, 1203; doi: 10.3390/nu9111203
2. Brenchley, J.M.; Douek, D.C. Microbial translocation across the GI tract. Annu. Rev. Immunol. 2012, 30, 149–173
3. Louis, P.; Flint, H.J. Diversity, metabolism and microbial ecology of butyrate-producing bacteria from the human large intestine. FEMS Microbiol. Lett. 2009, 294, 1–8.
4. Rivière, A.; Selak, M.; Lantin, D.; Leroy, F.; De Vuyst, L. Bifidobacteria and Butyrate-Producing Colon Bacteria: Importance and Strategies for Their Stimulation in the Human Gut. Front. Microbiol. 2016, 7, 979.
5. Yan, H.; Ajuwon, K.M. Butyrate modifies intestinal barrier function in IPEC-J2 cells through a selective upregulation of tight junction proteins and activation of the Akt signaling pathway. PLoS ONE 2017, 12, e0179586.
6. Jung, T.H.; Park, J.H.; Jeon, W.M.; Han, K.S. Butyrate modulates bacterial adherence on LS174T human colorectal cells by stimulating mucin secretion and MAPK signaling pathway. Nutr. Res. Pract. 2015, 9, 343–349.
7. Wang, W.; Chen, S.W.; Zhu, J.; Zuo, S.; Ma, Y.Y.; Chen, Z.Y.; Zhang, J.L.; Chen, G.W.; Liu, Y.C.; Wang, P.Y. Intestinal alkaline phosphatase inhibits the translocation of bacteria of gut-origin in mice with peritonitis: Mechanism of action. PLoS ONE 2015, 10, e0124835.
8. Melo, A.D.; Silveira, H.; Bortoluzzi, C.; Lara, L.J.; Garbossa, C.A.; Preis, G.; Costa, L.B.; Rostagno, M.H. Intestinal alkaline phosphatase and sodium butyrate may be beneficial in attenuating LPS-induced intestinal inflammation. Genet. Mol. Res. 2016, 15, 15048875.
9. Zevallos, V.F.; Raker, V.; Tenzer, S.; Jimenez-Calvente, C.; Ashfaq-Khan, M.; Rüssel, N.; Pickert, G.; Schild, H.; Steinbrink, K.; Schuppan, D. Nutritional Wheat Amylase-Trypsin Inhibitors Promote Intestinal Inflammation via Activation of Myeloid Cells. Gastroenterology 2017, 152, 1100–1113.
10. Tilg, H.; Koch, R.; Moschen, A.R. Proinflammatory Wheat Attacks on the Intestine: Alpha-Amylase Trypsin Inhibitors as New Players. Gastroenterology 2013, 144, 1561–1563.
11. Cuccioloni, M.; Mozzicafreddo, M.; Ali, I.; Bonfili, L.; Cecarini, V.; Eleuteri, A.M.; Angeletti, M. Interaction between wheat alpha-amylase/trypsin bi-functional inhibitor and mammalian digestive enzymes: Kinetic, equilibrium and structural characterization of binding. Food Chem. 2016, 213, 571–578.
12. Zevallos, V.F., Raker, V., Tenzer, S. et al. Nutritional wheat amylase-trypsin inhibitors promote intestinal inflammation via activation of myeloid cells. Gastroenterology. 2017; 152: 1100–1113.e12
13. Cornick, S.; Tawiah, A.; Chadee, K. Roles and regulation of the mucus barrier in the gut. Tissue Barriers 2015, 3, e982426.
14. Junker, Y., Zeissig, S., Kim, S.J. et al. Wheat amylase trypsin inhibitors drive intestinal inflammation via activation of Toll-like receptor 4. J Exp Med. 2012; 209: 2395–2408, View in Article
15. Schuppan, D.; Pickert, G.; Ashfaq-Khan, M.; Zevallos, V. Non-celiac wheat sensitivity: Differential diagnosis, triggers and implications. Best Pract. Res. Clin. Gastroenterol. 2015, 29, 469–476. [CrossRef] [PubMed]
16. Caio, G.; Riegler, G.; Patturelli, M.; Facchiano, A.; DE Magistris, L.; Sapone, A. Pathophysiology of non-celiac gluten sensitivity: Where are we now? Minerva Gastroenterol. Dietol. 2017, 63, 16–21.
17. Uhde, M.; Ajamian, M.; Caio, G.; De Giorgio, R.; Indart, A.; Green, P.H.; Verna, E.C.; Volta, U.; Alaedini, A. Intestinal cell damage and systemic immune activation in individuals reporting sensitivity to wheat in the absence of coelic disease. Gut 2016, 65, 1930–1937.
18. Montemurno, E.; Cosola, C.; Dalfino, G.; Daidone, G.; De Angelis, M.; Gobbetti, M.; Gesualdo, L. What would you like to eat, Mr CKD Microbiota? A Mediterranean Diet, please! Kidney Blood Press. Res. 2014, 39, 114–123.
19. Alou, M.T.; Lagier, J.C.; Raoult, D. Diet influence on the gut microbiota and dysbiosis related to nutritional disorders. Hum. Microbiome J. 2016, 1, 3–11.
Encomendar os nutrientes evocados neste artigo

Cápsulas gastro-resistentes que protege os ingredientes dos ácidos gástricos. Uma das microbactérias mais importantes para a saúde do intestino.
www.supersmart.comDescubra também
14-03-2017
Entre 30% e 40% da população mundial é afectada por uma alergia. Podendo ter origens variadas, esta pode manifestar-se de formas diferentes tais como uma...
Saber mais20-08-2018
O aparelho digestivo é um sistema complexo que continua a revelar diariamente novos segredos. Nos últimos vinte anos as investigações multiplicaram-se para compreender melhor o...
Saber mais02-05-2017
Neste Dia Mundial da Asma, a Organização Mundial da Saúde (OMS) lembra que esta doença crónica afecta 235 milhões de pessoas em todo o mundo...
Saber mais© 1997-2025 Fondation pour le Libre Choix
Reservados todos os direitos de reprodução
Reservados todos os direitos de reprodução
Gratuito
Obrigado pela sua visita; antes de partir
INSCREVA-SE NOClub SuperSmart
E beneficie
de vantagens exclusivas:
de vantagens exclusivas:
- Gratuito: a publicação científica semanal "Nutranews"
- Promoções exclusivas para membros do clube